スイスの臓器提供問題の核心に迫る
臓器提供をする意志を明確に表示している場合のみ臓器摘出が行われる「オプトイン」方式が採用されているスイスでは、医師が患者の合意を得るのが難しい。一方、他のヨーロッパ諸国では、本人がはっきり拒否していた場合を除き、原則的にすべての人を潜在的ドナーとみなす方針が主流だ。しかし、倫理学者はこの方針に反対している。医療現場の意思決定という厳しい現実は倫理的見解と折り合いをつけられるのだろうか?
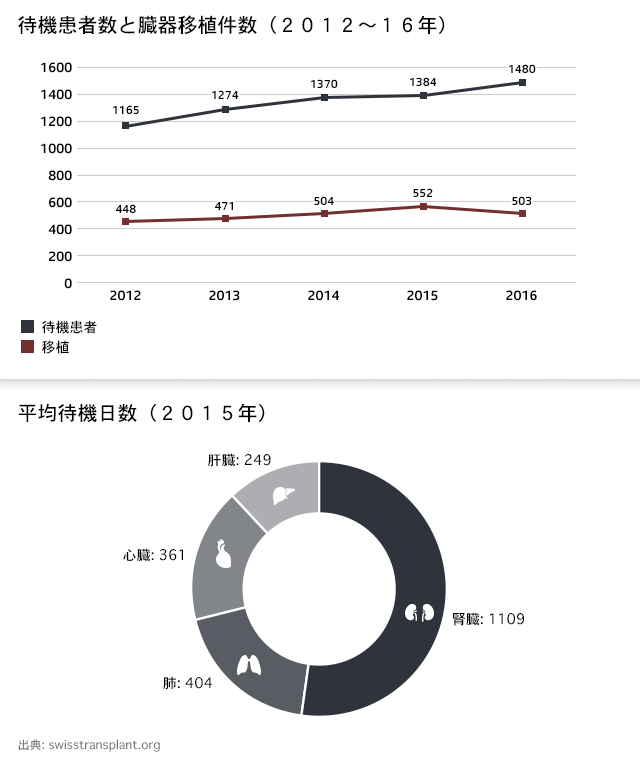
スイスは世界屈指の富裕国で、医療資源も他の多くの国に比べてかなり潤沢だ。とは言え、スイスにおける臓器の需要はこれまでになく高い。臓器提供に賛成する非営利団体スイストランスプラント(Swisstransplant)によると、スイスの移植待機リストに載っている人の平均2人に1人が、臓器を待ったまま毎週亡くなっているという。
2016年に脳死状態に陥るか心停止で死亡したドナー(臓器提供者)の数はわずか111人だった。すなわち人口100万人に対して臓器提供者13.3人であり、この数字はヨーロッパで下から3分の1に入る。
同意の重要性
スイスでは、臓器提供の前に医療従事者が患者本人あるいは近親者の許可を得なければならない。明確な同意を要求するこの方針が臓器不足状態を悪化させていると、スイストランスプラントのCEO、フランツ・インメル氏は話す。決断が家族に任せられると、大半の人が許可を出さない。その場合、本人の意志が明らかでないからという理由が多い。
「主な問題は、ドナーとなる可能性がある患者の意志が集中治療室で確認できないことだ。このせいで、スイスの拒否率は60%となっている。フランスの25%と比べると非常に高い」とインメル氏は言う。
スイスにはドナーカード所持者の正式な登録制度が存在しないことも事態を複雑にしている。スイス政府は明確な同意を要求する方針のもとで、このような登録制度を設立し維持するのは極めて高額の費用がかかるだけでなく、データの安全性を脅かす可能性があると結論づけた。
16年の秋、スイストランスプラントと連邦内務省保健局は、臓器ドナーになることを考えたり、この件に関する意志を近親者と話し合ったりすることを促す全国キャンペーンを開始した。
倫理的見地からの反対
スイス内閣は13年、明確な拒否の意思表示がない限り、すべての人が死後に臓器を提供することができるようにする「推定同意」制度を導入しないと決定した。この方式は現在ヨーロッパの大半の国で採用されており、直近ではフランスが今年の1月1日に導入している。
人間医学分野において倫理的観点から審議をおこなう倫理委員会(NEK)もまた、全会一致で「推定同意」制度に反対した。スイス内閣、議会、国民に対し政策に関する情報を提供し、倫理的な問題点を明らかにすることを責務とする同委員会は、同制度により国民の権利が脅かされると主張した。
「推定同意は、必要な同意のないままに臓器が摘出されてしまうことにつながる可能性があるため、個人の権利を脅かす」と、委員会は意見書で述べた。
15年には再び議会にこの問題が持ち込まれたが、国民議会(下院)によって否決された。しかし、必ずしも決着が着いたわけではないとインメル氏は言う。
「(臓器ドナーの)数があまりに少ないので、18年には再び同意方式の問題が議題にあがってくるだろう」とインメル氏は1月上旬にスイスの仏語紙ル・マタンに語った。
生死を分ける決断
臓器提供に関しては、倫理委員会のような専門家の勧告と、他の集団が臓器提供の割り当てに際して公平とみなす基準が必ずしも一致しないという研究が昨年、スイスとイギリスの研究者によって発表された。
16年6月にPLOSに発表されたこの研究外部リンクでは、スイスの医師、医学生、一般人の1200人を対象に調査を行い、仮定のシナリオで500人の患者に100個の腎臓を割り当てるさまざまな方法について、その公平さを評価してもらった。
一般人は、もっとも病状の重い患者を最優先するのが公平だと回答する傾向があった。一方、大半の医師は、臓器の移植を受けた場合に患者が生存する可能性を見る「予後診断」基準をもとに判断するのが最も公平だとみなした。いずれの集団も、くじ引きや治療費の支払い意志など、その他の要素に基づいて臓器移植患者の優先順位を決定することは「非常に不公平」と考えていることがわかった。
しかしこれらの回答は、倫理学者たちの調査結果と相反する。その結論は、待機リストの順番や病状の重さを基準に判断することは「道義的に正当化できない」というものだった。専門家たちはくじ引きや年齢など、他の基準を優先する傾向があった。
この研究での調査は、「規範的な倫理的意見とさまざまな利害関係者の考え方を比較して、現実的かどうかを確認する一種のテストのようなものだった」と、研究の共著者である連邦工科大学チューリヒ校のピウス・クリュトリ外部リンクさんは話す。
クリュトリさんは、臓器提供のような医療政策を策定する際には、さまざまな集団の意見、特に一般人の意見を取り入れるのが賢明だと結論付ける。
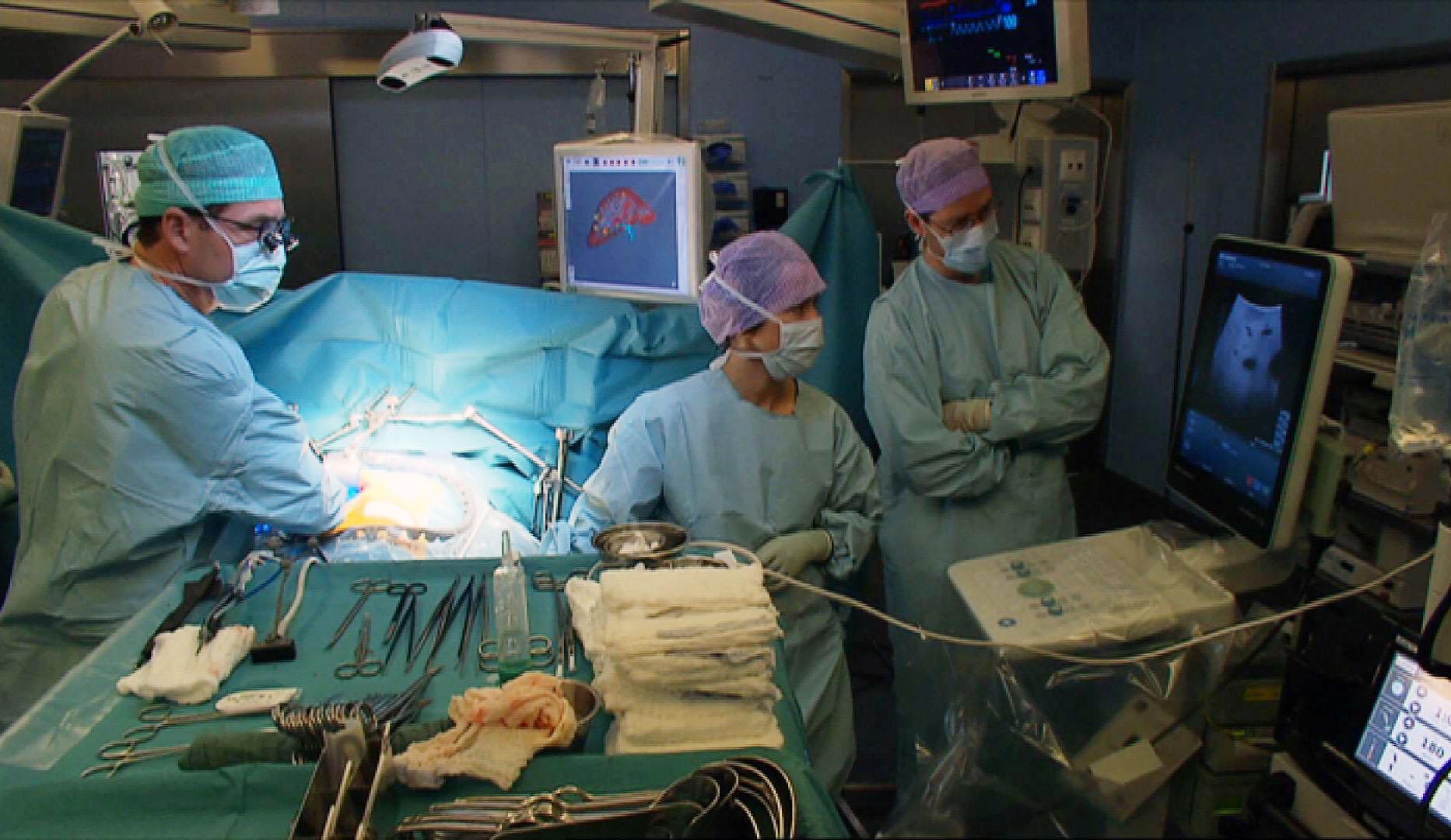
しかしスイスの病院という現場で働く人々にとって、臓器移植という難しい問題に対処する際に鍵となるのは、推定であれ明白であれ、同意の制度ではない。
チューリヒ大学病院臓器移植センターのニコラス・ミュラー所長によると、いずれの制度を採用するにせよ、スイスの臓器提供の現場では近親者の同意を求めることが重要な役割を果たし続けるだろう。
「少なくともスイスでは、医療従事者は、たとえドナーカードのような書面の同意があったとしても近親者に確認するべきだと感じていると思う。(彼らの決断を)私たちが覆すことは決してない」
「本当の問題は拒否率だ。スイスの潜在的ドナー率はオーストリアやフランスと同程度だと思うが、(近親者が)故人が本当にどうしたかったのか確信が持てないということが問題なのだ」
スイスの臓器提供
臓器移植患者を選ぶ
現在スイスでは、「移植のための臓器割り当てに関する規制」により、提供者の心臓、肺、肝臓、腎臓、膵臓、小腸の移植を受ける患者が決定される。
臓器によって特別な規則が適用されるが、一般的に、優先順位は「病状」を基準に決められる。すなわち、その臓器なしに健康が脅かされる度合いが大きい患者が優先される。その次に、「予後」を基準に優先順位が決められる。つまり、その臓器の移植を受けることで最大の医療的利益を得ることが期待できる患者が優先される。
2人の患者が病状と予後の基準から同程度と判断された場合は、待機リストの順番でいずれの患者に移植するかが決まる。
資格
連邦内務省保健局によって臓器移植を行う許可を与えられている病院は全国で6カ所ある。ジュネーブ、ローザンヌ、ベルン、バーゼル、チューリヒの大学病院および、ザンクトガレンの州立病院だ。
臓器提供者には3種類あり、生体ドナーと、心停止または脳死によって死亡したドナーだ。後者の場合は、臓器を摘出する前に、臓器提供チームとは独立した専門医2人が死因を診断しなければならない。
生体ドナーの場合、友人や家族など知っている移植患者に直接臓器を提供することも、知らない移植患者に匿名で提供することもできる。生体ドナーはまず医療検査と心理テストを受けなければならない。スイスでは、生体臓器提供の手続きには移植患者の健康保険が適用される。
ドナーになるには
スイス在住の臓器ドナー希望者は、従来の臓器ドナーカードを申請するか、アプリケーションでデジタルドナーカードを作成することが出来る。デジタルドナーカードは一部のスイスの病院で、電子識別技術(EID)を用いて読み取ることができる。
(英語からの翻訳・西田英恵)

JTI基準に準拠





swissinfo.chの記者との意見交換は、こちらからアクセスしてください。
他のトピックを議論したい、あるいは記事の誤記に関しては、japanese@swissinfo.ch までご連絡ください。